
 Після будь-якого оперативного втручання пацієнт не може просто так взяти і відразу повернутися до звичайного режиму життя. Причина проста - організму потрібно звикнути до нових анатомо-фізіологічними співвідношеннями (адже в результаті операції були змінені анатомія і взаємне розташування органів, а також їх фізіологічна діяльність).
Після будь-якого оперативного втручання пацієнт не може просто так взяти і відразу повернутися до звичайного режиму життя. Причина проста - організму потрібно звикнути до нових анатомо-фізіологічними співвідношеннями (адже в результаті операції були змінені анатомія і взаємне розташування органів, а також їх фізіологічна діяльність).
Окремий випадок - операції на органах черевної порожнини, в перші дні після яких хворий повинен особливо суворо дотримуватися приписів лікаря (в ряді випадків - і суміжних фахівців-консультантів). Чому після хірургічного втручання на органах черевної порожнини пацієнт потребує певного режимі і дієті? Чому не можна взяти і моментально повернутися до колишнього укладу життя?
Механічні фактори, негативно діють під час операції
Післяопераційним періодом вважають відрізок часу, який триває з моменту закінчення оперативного втручання (хворого вивезли з операційної в палату) і до моменту зникнення тимчасових розладів (незручностей), які спровоковані операційною травмою.
Розглянемо, що ж відбувається під час хірургічного втручання, і як від цих процесів залежить післяопераційний стан пацієнта - а значить, і його режим.
У нормі типовий стан для будь-якого органу черевної порожнини - це:
- спокійно лежати на своєму законному місці;
- перебувати в контакті виключно з сусідніми органами, які теж займають своє законне місце;
- виконувати завдання, покладені на природою.

Під час операції стабільність цієї системи порушується. Видаляючи чи запалений апендикс, зашиваючи чи проривної виразку або роблячи "ремонт" травмованого кишечника, хірург не може працювати тільки з тим органом, який захворів і вимагає лагодження. Під час хірургічного втручання оперує лікар постійно контактує з іншими органами черевної порожнини: чіпає їх руками і хірургічним інструментарієм, відсуває, переміщує. Нехай таке травмування і зводять по можливості до мінімуму, але навіть найменший контакт хірурга і його асистентів з внутрішніми органами не є фізіологічним для органів і тканин.
 Особливою чутливістю характеризується брижі - тонка сполучнотканинна плівка, якою органи живота з'єднані з внутрішньою поверхнею черевної стінки і через яку до них підходять нервові гілки і кровоносні судини. Травмування брижі під час операції може привести до больового шоку (незважаючи на те, що пацієнт знаходиться в стані медикаментозного сну і не реагує на подразнення його тканин). Вираз "Смикати за брижі" в хірургічному сленгу навіть набуло переносне значення - це значить завдавати виражені незручності, викликати страждання і біль (не тільки фізичну, а й моральну).
Особливою чутливістю характеризується брижі - тонка сполучнотканинна плівка, якою органи живота з'єднані з внутрішньою поверхнею черевної стінки і через яку до них підходять нервові гілки і кровоносні судини. Травмування брижі під час операції може привести до больового шоку (незважаючи на те, що пацієнт знаходиться в стані медикаментозного сну і не реагує на подразнення його тканин). Вираз "Смикати за брижі" в хірургічному сленгу навіть набуло переносне значення - це значить завдавати виражені незручності, викликати страждання і біль (не тільки фізичну, а й моральну).
Хімічні чинники, негативно діючі під час операції
 Ще один фактор, від якого залежить стан пацієнта після операції - лікарські препарати, що застосовуються анестезіологами під час операцій, щоб забезпечити знеболювання. У більшості випадків порожнинні операції на органах черевної порожнини проводяться під наркозом, трохи рідше - під спинномозковою анестезією.
Ще один фактор, від якого залежить стан пацієнта після операції - лікарські препарати, що застосовуються анестезіологами під час операцій, щоб забезпечити знеболювання. У більшості випадків порожнинні операції на органах черевної порожнини проводяться під наркозом, трохи рідше - під спинномозковою анестезією.
при наркозі в кровоносне русло вводяться речовини, завдання яких - викликати стан медикаментозного сну і розслабити передню черевну стінку, щоб хірургам було зручно оперувати. Але крім цього цінного для оперує бригади властивості, у таких препаратів є і "мінуси" (побічні властивості). В першу чергу це депресивний (гнітюче) вплив на:
- центральну нервову систему;
- м'язові волокна кишечника;
- м'язові волокна сечового міхура.
Анестетики, які вводять під час спинномозкової анестезії, діють місцево, що не пригнічуючи ЦНС, кишечник і сечовий міхур - але їх вплив поширюється на певну ділянку спинного мозку і відходять від нього нервові закінчення, яким потрібен певний час, щоб "позбутися" від дії анестетиків, повернутися в колишнє фізіологічний стан і забезпечити іннервацію органів і тканин.
Післяопераційні зміни з боку кишечника
В результаті дії лікарських засобів, які анестезіологи вводили під час операції для забезпечення наркозу, кишечник пацієнта перестає працювати:
- м'язові волокна не забезпечують перистальтику (нормальне скорочення стінки кишечника, в результаті якого харчові маси просуваються в напрямку ануса);
- з боку слизової оболонки гальмується виділення слизу, яка полегшує проходження харчових мас по кишечнику;
- анус спазмовані.
 як підсумок - шлунково-кишковий тракт після порожнинної операції немов завмирає. Якщо в цей момент хворий прийме хоч невелику кількість їжі або рідини, воно тут же буде виштовхнути з шлунково-кишкового тракту в результаті рефлекторної блювоти.
як підсумок - шлунково-кишковий тракт після порожнинної операції немов завмирає. Якщо в цей момент хворий прийме хоч невелику кількість їжі або рідини, воно тут же буде виштовхнути з шлунково-кишкового тракту в результаті рефлекторної блювоти.
У зв'язку з тим, що лікарські засоби, що викликали короткочасний парез кишечника, через кілька днів елімінує (підуть) з кровоносного русла, відновиться нормальне проходження нервових імпульсів по нервових волокнах стінки кишечника, і він запрацює знову. У нормі робота кишечника відновлюється самостійно, без зовнішньої стимуляції. В переважній більшості випадків це відбувається на 2-3 день після оперативного втручання. Терміни можуть залежати від:
- обсягу операції (наскільки широко в неї були втягнуті органи і тканини);
- її тривалості;
- ступеня травмування кишечника під час операції.
Сигналом про відновлення роботи кишечника служить відходження газів у пацієнта. Це дуже важливий момент, який свідчить про те, що кишечник впорався з операційним стресом. Не дарма хірурги жартома називають відходження газів найкращою післяопераційної музикою.
Післяопераційні зміни з боку ЦНС
Лікарські препарати, що вводяться для забезпечення наркозу, через деякий час повністю виводяться з кров'яного русла. Проте, за час перебування в організмі вони встигають вплинути на структури центральної нервової системи, впливаючи на її тканини і гальмуючи проходження нервових імпульсів по нейронах. В результаті цього у ряду пацієнтів після операції спостерігаються порушення з боку центральної нервової системи. Найбільш розповсюджені:
- порушення сну (пацієнт важко засинає, чуйно спить, прокидається від впливу найменшого подразника);
- плаксивість;
- пригнічений стан;
- дратівливість;
- порушення з боку пам'яті (забування осіб, подій в минулому, дрібних деталей якихось фактів).
Післяопераційні зміни з боку шкіри
Після оперативного втручання хворий деякий час вимушено знаходиться виключно в лежачому положенні. У тих місцях, де кісткові структури покриті шкірою практично без прошарку м'яких тканин між ними, кістка тисне на шкіру, викликаючи порушення її кровопостачання і іннервації. В результаті в місці тиску виникає омертвіння шкірних покривів - так звані пролежні. Зокрема, вони утворюються в таких ділянках тіла, як:
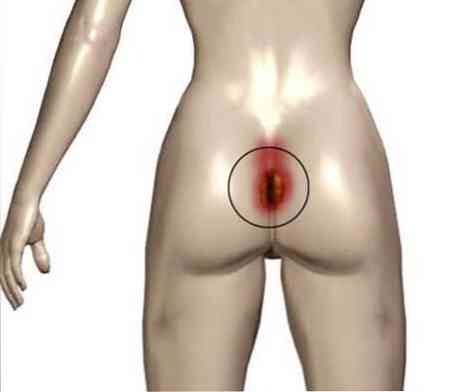 крижовий відділ хребта і куприк;
крижовий відділ хребта і куприк;- лопатки (при сколіозі і різному Випирання лопаток пролежні можуть бути несиметричними);
- п'яти;
- коліна;
- ребра;
- пальці ніг;
- великі вертіла стегнових кісток;
- стопи;
- Куприк;
- гребені клубових кісток;
- ліктьові суглоби.
Післяопераційні зміни з боку органів дихання
 Часто великі порожнинні операції виконують під ендотрахеальним наркозом. Для цього пацієнта интубируют - тобто, в верхні дихальні шляхи вводять ендотрахеальну трубку, підключену до апарата штучного дихання. Навіть при акуратному введенні трубка подразнює слизову оболонку дихальних шляхів, роблячи її чутливою до інфекційного агента. Ще один негативний момент ШВЛ (штучної вентиляції легенів) під час операції - деяку недосконалість дозування газової суміші, поступаемой з апарату ШВЛ в дихальні шляхи, а також те, що в нормі людина такою сумішшю не дихає.
Часто великі порожнинні операції виконують під ендотрахеальним наркозом. Для цього пацієнта интубируют - тобто, в верхні дихальні шляхи вводять ендотрахеальну трубку, підключену до апарата штучного дихання. Навіть при акуратному введенні трубка подразнює слизову оболонку дихальних шляхів, роблячи її чутливою до інфекційного агента. Ще один негативний момент ШВЛ (штучної вентиляції легенів) під час операції - деяку недосконалість дозування газової суміші, поступаемой з апарату ШВЛ в дихальні шляхи, а також те, що в нормі людина такою сумішшю не дихає.
У доповненні чинників, негативно діють на органи дихання: після операції екскурсія (руху) грудної клітини ще не повноцінна, що призводить до застійних явищ в легенях. Всі ці фактори сумарно можуть спровокувати виникнення післяопераційного запалення легенів.
Післяопераційні зміни з боку судин
Пацієнти, які страждали на захворювання судин і крові, схильні до утворення і відриву тромбів в післяопераційному періоді. Цьому сприяє зміна реології крові (її фізичних властивостей), яке спостерігається в післяопераційному періоді. Сприяє моментом також є те, що пацієнт якийсь час знаходиться в лежачому положенні, а потім починає рухову активність - іноді різко, в результаті чого і можливий відрив вже наявного тромбу. В основному тромботическим змін в післяопераційному періоді схильні судини нижніх кінцівок.

Післяопераційні зміни з боку сечостатевої системи
Часто після операції на органах черевної порожнини хворий не може помочитися. Причин - кілька:
- парез м'язових волокон стінки сечового міхура через вплив на них лікарських засобів, які вводилися під час операції для забезпечення медикаментозного сну;
- спазм сфінктера сечового міхура з тих же причин;
- утруднення сечовипускання через те, що це робиться в незвичній і була пристосована для цього позі - лежачої.
Дієта після операції на черевній порожнині
 До того, поки кишечник не заробив, ні їсти, ні пити хворому не можна. Спрагу послаблюють, прикладаючи до губ шматочок вати або фрагмент марлі, змочені водою. В абсолютній більшості випадків робота кишечника відновлюється самостійно. Якщо процес утруднений - вводять препарати, що стимулюють перистальтику (Прозерін). З моменту відновлення перистальтики хворому можна приймати воду і їжу - але починати потрібно з маленьких порцій. Якщо в кишечнику скупчилися гази, але не можуть вийти - ставлять газовідвідну трубку.
До того, поки кишечник не заробив, ні їсти, ні пити хворому не можна. Спрагу послаблюють, прикладаючи до губ шматочок вати або фрагмент марлі, змочені водою. В абсолютній більшості випадків робота кишечника відновлюється самостійно. Якщо процес утруднений - вводять препарати, що стимулюють перистальтику (Прозерін). З моменту відновлення перистальтики хворому можна приймати воду і їжу - але починати потрібно з маленьких порцій. Якщо в кишечнику скупчилися гази, але не можуть вийти - ставлять газовідвідну трубку.
Блюдо, яке першим дають хворому після відновлення перистальтики - пісний ріденький суп з дуже невеликою кількістю розвареної крупи, яка не провокує газобразованіе (гречка, рис), і розім'ятої картоплини. Перший прийом їжі повинен бути в кількості двох-трьох столових ложок. Через півгодини, якщо організм не відкинув їжу, можна дати ще дві-три ложки - і так по наростаючій, до 5-6 прийомів невеликої кількості їжі на добу. Перші прийоми їжі спрямовані не так на угамування голоду, як на "пріучіваніе" шлунково-кишкового тракту до його традиційної роботі.
Не слід форсувати роботу шлунково-кишкового тракту - нехай краще пацієнт побуде голодним. Навіть коли кишечник заробив, поспішне розширення раціону і навантаження ЖКТ можуть привести до того, що шлунок і кишечник не впораються, це викличе блювоту, що через струс передньої черевної стінки негативно позначиться на післяопераційній рані. Раціон поступово розширюють в такій послідовності:
- пісні супи;
- картопляне пюре;
- кремоподібні каші;
- яйце некруто;
- розмочені сухарі з білого хліба;
- зварені і перетерті до стану пюре овочі;
- парові котлети;
- несолодкий чай.
Далі протягом 10-14 днів пацієнт повинен дотримуватися дієтичного харчування, що застосовується при лікуванні хвороб шлунково-кишкового тракту - це виняток наступних видів їжі:
- жирної;
- гострої;
- солоної;
- кислої;
- смаженої;
- солодкої;
- клітковини;
- бобових;
- кава;
- алкоголю.
Далі набір страв поступово розширюють в сторону звичайного раціону, який мав місце в доопераційному періоді хворого.
Післяопераційні заходи, пов'язані з роботою центральної нервової системи
Зміни з боку центральної нервової системи через застосування наркозу здатні самостійно зникнути в період від 3 до 6 місяців після операційного втручання. Більш тривалі порушення вимагають консультації невропатолога і неврологічного лікування (Найчастіше амбулаторного, під наглядом лікаря). Неспеціалізовані заходи - це:
- підтримання доброзичливої, спокійної, оптимістичній атмосфери в оточенні пацієнта;
- вітамінотерапія;
- нестандартні методи - дельфінотерапія, арттерапія, іпотерапія (благотворний вплив спілкування з кіньми).
Профілактика пролежнів після операції
В післяопераційному періоді пролежні легше попередити, ніж вилікувати. Профілактичні заходи потрібно проводити з першої ж хвилини перебування пацієнта в лежачому положенні. це:
- розтирання зон ризику спиртом (його потрібно розвести водою, щоб не спровокувати опіки);
- кола під ті місця, які схильні до виникнення пролежнів (крижі, ліктьові суглоби, п'яти), щоб зони ризику перебували немов в підвішеному стані - в результаті цього кісткові фрагменти НЕ будуть тиснути на ділянки шкіри;
- масування тканин в зонах ризику для поліпшення їх кровопостачання і іннервації, а значить, і трофіки (місцевого харчування);
- вітамінотерапія.
Якщо пролежні все ж виникли, з ними борються за допомогою:
- підсушують коштів (діамантового зеленого);
- препаратів, що поліпшують трофіку тканин;
- ранозаживляющих мазей, гелів і кремів (по типу пантенола);
- антибактеріальних препаратів (для профілактики приєднання інфекції).
Профілактика післяопераційної пневмонії
Найголовніша профілактика застійних явищ в легенях - рання активність:
- по можливості раннє піднімання з ліжка;
- регулярні прогулянки (короткі, але часті);
- гімнастика.
Якщо в силу обставин (великий обсяг операції, повільне загоєння післяопераційної рани, боязнь виникнення післяопераційної грижі) хворий змушений перебувати в лежачому положенні, задіють заходи, що попереджають застій в органах дихання:
 надування пацієнтом звичайних дитячих повітряних кульок;
надування пацієнтом звичайних дитячих повітряних кульок;- вибромассаж грудної клітини;
- зарядка на рівні плечового пояса (повороти торса в сидячому положенні, сгібагніе-разгібагіе рук в плечових суглобах і так далі).
Профілактика тромбоутворення і відриву тромбів
Перед оперативним втручанням пацієнтів у віці або тих, хто страждає захворюваннями з боку судин або змінами з боку системи згортання крові, ретельно обстежують - їм роблять:
- реовазографію;
- коагулограмму;
- визначення протромбінового індексу.
Під час операції, а також в післяопераційному періоді ноги таких пацієнтів ретельно бинтують. Під час постільного режиму нижні кінцівки повинні перебувати в піднесеному стані (під кутом 20-30 градусів до площини ліжка). Також застосовують антитромботичну терапію. Її курс призначають перед операцією і далі продовжують в післяопераційному періоді.
Заходи, спрямовані на відновлення нормального сечовипускання
 Якщо в післяопераційному періоді хворий не може помочитися, вдаються до старого доброго безвідмовного способу стимуляції сечовипускання - шуму води. Для цього просто відкривають водопровідний кран в палаті, щоб з нього пішла вода. Деякі пацієнти, почувши про метод, починають міркувати про дрімучому шаманство лікарів - насправді це не чудеса, а всього лише рефлекторна відповідь сечового міхура.
Якщо в післяопераційному періоді хворий не може помочитися, вдаються до старого доброго безвідмовного способу стимуляції сечовипускання - шуму води. Для цього просто відкривають водопровідний кран в палаті, щоб з нього пішла вода. Деякі пацієнти, почувши про метод, починають міркувати про дрімучому шаманство лікарів - насправді це не чудеса, а всього лише рефлекторна відповідь сечового міхура.
У випадках, коли спосіб не допомагає, виконують катетеризацію сечового міхура.
загальні рекомендації
Після операції на органах черевної порожнини пацієнт в перші дні перебуває в лежачому положенні. Терміни, в які він може підніматися з ліжка і почати ходити, строго індивідуальні і залежать від:
- обсягу операції;
- її тривалості;
- віку пацієнта;
- його загального стану;
- наявності супутніх захворювань.
Після неускладнених і необ'ємних операцій (грижепластика, апендектомія і так далі) пацієнти можуть підніматися вже на 2-3 день після хірургічного втручання. Об'ємні оперативні втручання (з приводу проривної виразки, видалення травмованої селезінки, вшивання травм кишечника і так далі) вимагають більш тривалого лежачого режиму на протязі, як мінімум, 5-6 днів - спочатку пацієнтові можуть дозволити посидіти в ліжку, звісивши ноги, потім постояти і тільки потім почати робити перші кроки.
Щоб уникнути виникнення післяопераційних гриж рекомендується носити бандаж пацієнтам:
- зі слабкою передньої черевної стінкою (зокрема, з нетренованими м'язами, в'ялістю м'язового корсету);
- огрядним;
- у віці;
- тим, які вже були прооперовані з приводу гриж;
- недавно народили жінкам.
Належна увага слід приділяти особистої гігієни, водним процедурам, провітрювання палати. Ослаблених пацієнтів, яким дозволили підніматися з ліжка, але їм важко це робити, вивозять на свіже повітря в колясках.
Курцям строго рекомендовано відмовитися від куріння хоча б в післяопераційний період.
У ранньому післяопераційному періоді в області післяопераційної рани можуть виникати інтенсивні болі. Їх купіруют (знімають) знеболюючими засобами. Терпіти біль пацієнтові не рекомендується - больові імпульси перераздражают центральну нервову систему і виснажують її, що загрожує в майбутньому (особливо в старості) найрізноманітнішими неврологічними захворюваннями.
Ковтонюк Оксана Володимирівна, медичний оглядач, хірург, лікар-консультант


 крижовий відділ хребта і куприк;
крижовий відділ хребта і куприк; надування пацієнтом звичайних дитячих повітряних кульок;
надування пацієнтом звичайних дитячих повітряних кульок;