
 Амніоцентез входить в список методів допологової (пренатальної) діагностики і є інвазивної процедурою, в процесі якої пунктирують амниотическая оболонка і проводиться забір навколоплідних вод. Отриману рідину відправляють на лабораторне дослідження, в ході якого визначається її гормональний і біохімічний склад, а також виявляються генні / хромосомні мутації плода по його слущенним клітинам епідермісу.
Амніоцентез входить в список методів допологової (пренатальної) діагностики і є інвазивної процедурою, в процесі якої пунктирують амниотическая оболонка і проводиться забір навколоплідних вод. Отриману рідину відправляють на лабораторне дослідження, в ході якого визначається її гормональний і біохімічний склад, а також виявляються генні / хромосомні мутації плода по його слущенним клітинам епідермісу.
Дана процедура не відноситься до скринінг-діагностики всіх вагітних і проводиться за суворими показаннями.
Необхідність навколоплідних вод
Навколоплідні води (медична назва - амніотична рідина, що відбулося від латинського liquor amnii) є біологічно активним середовищем і знаходяться в амніоні в процесі гестації. Навколоплідні води оточують ембріон і служать його природним місцем існування, забезпечуючи життєдіяльність плода. Від стану амніотичної рідини залежить благополучний розвиток плода і перебіг гестаційного періоду. У нормі води відходять в період сутичок при розкритті маткового зіву до 8 - 10 см.
До основних функцій амніотичної рідини відносяться:
- Харчування плода. Амніотична рідина містить поживні речовини, що поглинаються плодом шляхом проковтування її невеликими порціями або в процесі всмоктування шкірою в ранніх термінах гестації.
- Підтримка постійного осмотичного тиску.
- Підтримка постійної температури в плодовместилище. При нормальній температурі тіла жінки температура вод становить близько 37 градусів.
- Створення амортизації. Захищають плід з пуповиною від зовнішніх механічних впливів (струс, удари, поштовхи), що не допускає перетискання пуповини і пошкодження плоду.
- Захист від інфекційних агентів. Обумовлена герметичністю амниона і наявністю в водах імуноглобулінів.
- Створення свободи рухів для плода.
- Запобігання плода від зовнішнього шуму. Завдяки водам звуки ззовні стають глухими.
Крім того, води беруть участь в розкритті маточного зіва. Кількість вод визначається терміном гестації. Наприклад, на 10 тижні їх обсяг складає 0,03 л, в кінці гестації досягає 500 - 2000 мл.
Амніоцентез: класифікація
Виділяють наступні види пункції амниона:
- Залежно від терміну виконання:
- ранній амніоцентез: проводиться з 1 триместрі (10 - 14 тижнів);
- пізній амніоцентез: проводиться після 15 тижнів гестації.
- Залежно від технічного доступу:
- застосовується пункційний адаптер;
- використовується спосіб "вільної руки".
- За місцем проколу амниона:
- трансабдомінальний амніоцентез (проколюється передня черевна стінка);
- трансвагінальний амніоцентез (проколюється передній піхвовий склепіння).
Амніоцентез може виконуватися в будь-якому триместрі вагітності, але оптимальними термінами для процедури є 16 - 20 тижнів гестації.
Підготовка до маніпуляції
Перед процедурою акушер направить вагітну на здачу ОАК, ОАМ і вагінальних мазків, що дозволить визначити приховану інфекцію. Наступний етап - УЗД, в процесі якого визначається число плодів, їх життєздатність, уточнюється термін гестації, розташування плаценти, обсяг амніотичної рідини і наявні анатомічні особливості, здатні впливати на виконання амніоцентезу. Вагітній рекомендують відмовитися від прийому антикоагулянтів (Гепарин) і антиагрегантів (Курантил) приблизно за 12 - 24 години до процедури, щоб знизити ризик кровотечі в процесі її виробництва. Безпосередньо перед маніпуляцією вагітна підписує згоду на її проведення, де обумовлюються можливі ризики і ускладнення.
Зверніть увагуДля проведення процедури до 18 тижнів необхідно мати наповнений сечовий міхур, в пізніх термінах наповнення мочевіка перед амніоцентезом не потрібно.
Як проводиться амніоцентез?
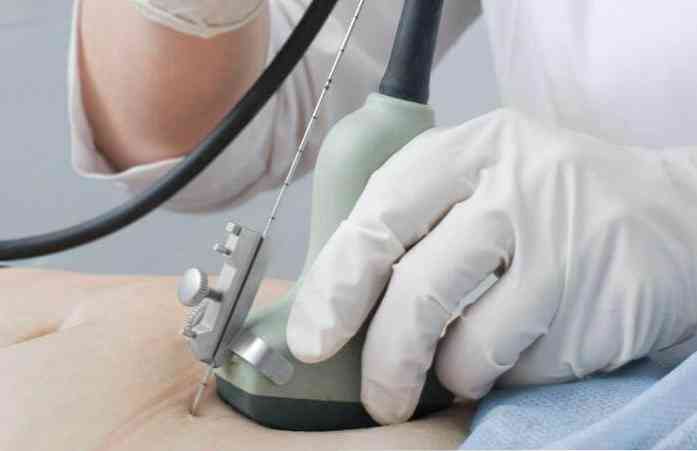
 Маніпуляція проводиться під обов'язковим ультразвуковим контролем, за допомогою якого вибирається місце проколу. Найчастіше амніоцентез проводиться без знеболювання, при бажанні вагітної під шкіру і підшкірно в передню стінку живота вводиться розчин анестетика (0,5% новокаїн).
Маніпуляція проводиться під обов'язковим ультразвуковим контролем, за допомогою якого вибирається місце проколу. Найчастіше амніоцентез проводиться без знеболювання, при бажанні вагітної під шкіру і підшкірно в передню стінку живота вводиться розчин анестетика (0,5% новокаїн).
Тривалість процедури становить пару хвилин. Виконання маніпуляції безболісно, але може доставити жінці певний дискомфорт, який зникає після завершення процедури.
Пункція амніону бажано проводити внеплацентарного, знайшовши за допомогою УЗД найбільший кишеню амніотичної рідини, вільний від пуповинних петель. При необхідності проколу плаценти (в разі її розташування на передній маткової стінки) вибирається найтонший її ділянку, в якому відсутні межворсінковие простору. Для амніоцентез використовують голки з діаметром 18 - 22G (схожі на голки для спинномозкової пункції). У порожнині голки знаходиться мандрен, який витягується з голки після проколу амниона. Пункцію виробляють або за методом "вільної руки" або із застосуванням адаптера, який поміщений на абдомінальний датчик апарату УЗД.
Даний датчик допомагає проконтролювати траєкторію просування і глибину впровадження голки. Після видалення мандрена шприцом відсмоктують потрібну кількість вод (20 - 30 мл).
важливоДля дослідження непридатними вважаються води, якщо вони забруднені кров'ю або меконієм. У жінок з резус-конфліктної вагітністю після отримання амніотичної рідини її відразу поміщають в посудину темного скла, щоб не допустити змін властивостей білірубіну під дією світла.
після процедури
Після закінчення процедури акушер оцінює стан вагітної, вислуховує серцебиття плоду, за свідченнями вводить спазмолітики або гемостатики. Жінка залишає лікувальний заклад в день виконання амніоцентезу. Лікарняний лист на цей день не виписується. рекомендації лікарів після амніоцентезу:
- відмовитися від фізичних навантажень, підйому тяжкості;
- дотримуватися постільного режиму в день проведення процедури;
- приймати анальгетики і спазмолітики при виникненні дискомфорту в животі;
- відмовитися від прийому продуктів, що підсилюють газоутворення і провокують запори протягом 2 - 3дней після маніпуляції.
При підвищенні маточного тонусу, виникненні болю в животі / попереку, появу кров'яних виділень із статевих шляхів і відходження вод через ранку через добу після пункції амниона, підвищенні загальної температури, нагноєння ранки на животі необхідно звернутися до лікаря.
показання
Пункція амніону проводиться за суворими показаннями:
- діагностика вродженої патології, спадкових хвороб;
- сумнівні / несприятливі результати скрініга-тестів (виявлення патологічних ультразвукових ознак, відхилення від норми "подвійного" і "потрійного" тестів);
- дострокове переривання виношування плоду з метою введення в амніон препаратів, що стимулюють пологи;
- вік (молодше 18, старше 35);
- амніоредукція (відкачування надлишку вод);
- з'ясування стану плода (оцінюється ступінь зрілості легенів, виробництво сурфактанту, тяжкість гемолітичної хвороби);
- ідентифікація внутрішньоутробної інфекції;
- наявність в сім'ї дитини зі спадковою патологією;
- фетотерапія (інтраамніональное введення ліків для лікування ембріона);
- фетохірургія (виробництво операцій плода);
- обтяжений анамнез у подружжя (наявність родичів з хромосомними аберації або зі спадковими хворобами).
Протипоказання
Виконання амніоцентеза заборонено при наявності:
- загрози відшарування плаценти;
- лихоманки вагітної;
- загрози переривання гестації;
- внутрішньоматкових вад і пухлин;
- гострого інфекційного процесу або при загостренні хронічного.
Можливі ускладнення після амніоцентезу
Встановлено, що у однієї з тисячі жінок амніоцентез провокує викидень, особливо при проведенні процедури в першому триместрі. Є невеликий ризик інфікування матки, і ймовірність зараження плода ВІЛ-інфекції від матері. До найбільш частих ускладнень амніоцентеза відносяться:
- нудота блювота;
- підйом температури;
- матковий гіпертонус;
- інфікування місця пункції;
- кров'яні виділення зі статевих шляхів;
- підтікання вод.
Можливий розвиток більш серйозних ускладнень:
- відшарування плаценти;
- переривання вагітності;
- поранення плода, пуповини (вкрай рідко);
- розвиток хоріоамніоніта;
- ушкодження кишечника, поранення сечового міхура;
- аллоіммунние цитопения у ембріона (коли імуноглобулін "забули" ввести в амніон при резус-конфліктної вагітності).
результати амніоцентеза
Результати дослідження вод отримують через 2 - 4 тижні. Види проведених аналізів амніотичної рідини:
 цитогенетичний. Полягає в аналізі каріотипу плодових клітин. У нормі набір хромосом становить 46 (23 парних). Цитогенетичний аналіз дозволяє виявити кількісні зміни хромосом, структурні порушення і діагностувати ряд хромосомних хвороб. За допомогою кариотипирования виявляються синдроми Дауна (додаткова 21 хромосома), Патау або котячого крику (трисомія 13 хромосоми), Тернера (в наявності єдина статева Х-хромосома), Едвардса (трисомія 18 хромосоми), Клайнфельтера (1 - 2 додаткових Х-статевих хромосом у хлопчика).
цитогенетичний. Полягає в аналізі каріотипу плодових клітин. У нормі набір хромосом становить 46 (23 парних). Цитогенетичний аналіз дозволяє виявити кількісні зміни хромосом, структурні порушення і діагностувати ряд хромосомних хвороб. За допомогою кариотипирования виявляються синдроми Дауна (додаткова 21 хромосома), Патау або котячого крику (трисомія 13 хромосоми), Тернера (в наявності єдина статева Х-хромосома), Едвардса (трисомія 18 хромосоми), Клайнфельтера (1 - 2 додаткових Х-статевих хромосом у хлопчика).- Хромосомний мікроматрічний аналіз. Дозволяє оцінити не тільки каріотип плода, але і виявити дрібні структурні зміни хромосом (мікроделеції, мікродуплікаціі, ділянки з втратою гетерозиготности). За допомогою ХМА виявляють ряд моногенних патологій (муковісцидоз, гемофілію, серповидно-клітинну анемію, м'язову дистрофію, хвороба Тея-Сакса). Даний аналіз виконують при ризику виникнення конкретного захворювання у новонародженого, що визначає перехід до потрібної мутації гена. Наприклад, дане захворювання є в родині майбутніх батьків.
- біохімічний аналіз. Оцінюється внутрішньоутробний стан дитини (підозра на гемолітичну хворобу і ступінь її тяжкості, підозра на вроджену патологію, оцінка зрілості легенів). Визначається зміст АФП, його підвищення відзначається при вадах розвитку нервової трубки, при загрозі антенатальної смерті дитини, при вроджених хворобах нирок, а зниження при цукровому діабеті у матері, при синдромі Дауна у плода. Встановлення концентрації білірубіну проводиться при гемолітичної хвороби, рівень глюкози - при підозрі на патологію підшлункової залози плода, переношуванні, гемолітичної хвороби. Ступінь зрілості легенів у дитини оцінюють за концентрацією фосфоліпідів, зокрема по співвідношенню лецитин / сфингомиелин. Якщо Л / С дорівнює 2: 1, говорять про зрілих легких. При співвідношенні Л / С 1,5 - 1,9: 1 не виключається виникнення респіраторного дистрес-синдрому у половини новонароджених. Співвідношення Л / С менше 1,5: 1 вказує на розвиток дистрес-синдрому у понад 70% новонароджених.
- імунологічний. Визначається зміст протизапальних цитокінів в водах (інтерферони, інтерлейкіни).
- гормональний. За концентрації плацентарного лактогену, кортизолу, ХГЧ, естрадіолу, прогестерону оцінюється функції плаценти.
Ефективність виявлення хромосомних і генних хвороб за допомогою дослідження амніотичної рідини, отриманої шляхом амніоцентезу, досягає 99% і більше.
У разі діагностики відхилень у плода вирішується питання про подальше пролонгування або переривання вагітності. Наявність гемолітичної хвороби або діагностика внутрішньоутробної інфекції вимагає проведення адекватної терапії та визначення оптимальних термінів для розродження. При встановленні вад плоду, сумісних з життям, проводиться фетохірургія.
Созинова Анна Володимирівна, акушер-гінеколог.


 цитогенетичний. Полягає в аналізі каріотипу плодових клітин. У нормі набір хромосом становить 46 (23 парних). Цитогенетичний аналіз дозволяє виявити кількісні зміни хромосом, структурні порушення і діагностувати ряд хромосомних хвороб. За допомогою кариотипирования виявляються синдроми Дауна (додаткова 21 хромосома), Патау або котячого крику (трисомія 13 хромосоми), Тернера (в наявності єдина статева Х-хромосома), Едвардса (трисомія 18 хромосоми), Клайнфельтера (1 - 2 додаткових Х-статевих хромосом у хлопчика).
цитогенетичний. Полягає в аналізі каріотипу плодових клітин. У нормі набір хромосом становить 46 (23 парних). Цитогенетичний аналіз дозволяє виявити кількісні зміни хромосом, структурні порушення і діагностувати ряд хромосомних хвороб. За допомогою кариотипирования виявляються синдроми Дауна (додаткова 21 хромосома), Патау або котячого крику (трисомія 13 хромосоми), Тернера (в наявності єдина статева Х-хромосома), Едвардса (трисомія 18 хромосоми), Клайнфельтера (1 - 2 додаткових Х-статевих хромосом у хлопчика).