
 Холангитом називають запальне ураження жовчовивідних шляхів, яке найчастіше має неспецифічну природу - тобто, викликано неспецифічними збудниками, які можуть викликати і інші запальні захворювання.
Холангитом називають запальне ураження жовчовивідних шляхів, яке найчастіше має неспецифічну природу - тобто, викликано неспецифічними збудниками, які можуть викликати і інші запальні захворювання.
Це поширене захворювання, яке досить часто йде "рука об руку" з іншими порушеннями шлунково-кишкового тракту. Холангит є проблемою гастроентерології, але в разі ускладнень вимагає хірургічного втручання.
Загальні дані
Жовчовивідні протоки однаково часто можуть дивуватися холангитом на всьому їх протязі - як дрібні внутрішньо, так великі позапечінкові.
Зверніть увагуЗахворювання найчастіше діагностується в старшій віковій категорії - від 50 до 60 років, але в останні роки спостерігається тенденція до омолодження холангіту, і все більше 40-річних пацієнтів надходять в клініку з ознаками цієї хвороби. Страждають в основному жінки зазначеної вікової категорії.
Ізольований холангіт зустрічається рідше, ніж поєднаний - тому якщо він виявлений, слід проводити діагностику інших хвороб шлунково-кишкового тракту, які можуть або не проявлятися, або ж їх симптоматика може губитися на тлі ознак холангіту. Найчастіше запальне ураження жовчовивідних шляхів комбінується з гострими або хронічними формами таких гострих і хронічних хвороб травного тракту, як:
- гастрит;
- дуоденіт;
- гастродуоденіт;
- холецистит;
- гепатит;
- жовчнокам'яна хвороба;
- панкреатит;
- в ряді випадків - порушення з боку фатерова сосочка (місця, де в 12-палої кишки впадають загальний жовчний протік і проток підшлункової залози).
причини
Запальні зміни в жовчовивідних шляхах безпосередньо викликає інфекційний агент, різними шляхами потрапив в них. Найчастіше це:
- кишкова паличка;
- протей;
- різні форми стафілококів;
- ентерококи;
- анаеробна інфекція неклострідіальной ряду.
Поразка інфекційним агентом, що викликає специфічні інфекційні хвороби, проходить досить рідко - але про нього теж слід пам'ятати (зокрема, якщо типовий холангіт не піддається класичному лікуванню). Це можуть бути такі збудники:
- паличка Коха (мікобактерії туберкульозу);
- брюшнотифозная паличка;
- бліда спірохета (збудник сифілісу).
Найчастіше симптоми такого холангіту, спровокованого специфічною інфекцією, можуть бути не помічені, так як втрачаються на тлі основної симптоматики, яку викликав даний інфекційний агент. Особливо це стосується латентних (прихованих) і уповільнених форм запального ураження жовчовивідних шляхів.
Також описані випадки паразитарного ураження жовчних шляхів при таких фонових захворюваннях, як:
- опісторхоз (ураження плоскими черв'яками-сосальщиками опісторхіс, що живуть в протоках печінки і підшлункової залози);
- аскаридоз (паразитування глистів у відділах тонкого кишечника);
- лямбліоз (його збудниками є одноклітинні організми лямблії, впроваджуються в тонкий кишечник);
- стронгилоидоз (інвазія круглих черв'яків через шкіру в дихальні шляхи, а потім в кишечник);
- клонорхозу (гельмінтних поразку протоків печінки і підшлункової залози);
- фасциолез (інвазія гельмінтів в жовчні шляхи і проток підшлункової залози).
Інфекційний агент найчастіше проникає в жовчовивідні протоки:
- шляхом звичайної міграції, перебуваючи поруч в 12-палої кишки і потрапляючи з неї через фатер сосочок;
- гематогенним шляхом - з кровотоком через ворітну вену (центральну вену печінки);
- лімфогенним шляхом - з током лімфи (в основному при запальному ураженні жовчного міхура, підшлункової залози або тонкого кишечника).
 Також в розвитку холангіту роль може грати вірусний агент - в основному при такому ураженні задіяні дрібні жовчовивідні шляхи, які проходять всередині печінки (зокрема, це спостерігається при вірусному гепатиті).
Також в розвитку холангіту роль може грати вірусний агент - в основному при такому ураженні задіяні дрібні жовчовивідні шляхи, які проходять всередині печінки (зокрема, це спостерігається при вірусному гепатиті).
У 60% всіх клінічних випадком збудником холангіту є змішана мікрофлора - два і більше збудників. У ряді випадків спостерігається поєднаний інфекційний агент - бактерії та найпростіші, віруси і паразити і так далі.
Але запалення жовчних шляхів може розвиватися і без участі будь-яких збудників. Це так званий асептичний (В буквальному розумінні - стерильний) холангіт. В основному він буває:
- ферментативної природи, коли активоване панкреатичний сік дратує зсередини стінку жовчовивідних шляхів (це спостерігається при так званому панкреатобилиарной рефлюксі, коли секрет підшлункової залози "заливається" в жовчні шляхи, чого в нормі бути не повинно). Спочатку запалення виникає без участі інфекційного агента, але він може приєднатися пізніше на різних етапах захворювання;
- склерозуючий холангіт - виникає через аутоімунного запалення жовчних проток (коли організм реагує на власні тканини як на чужі).
Підозра, що холангіт має аутоіммунну природу, має з'явитися, якщо паралельно у хворого відзначаються ознаки таких захворювань імунної характеру, як:
- неспецифічний виразковий коліт (освіта виразок слизової оболонки товстого кишечника на всій його довжині);
- хвороба Крона (утворення гранульом по всьому шлунково-кишковому тракту);
- васкуліт (запалення і подальше руйнування стінок кровоносних судин);
- ревматоїдний артрит (захворювання сполучної тканини, яке проходить з деформацією суглобів);
- тиреоїдит (запальне ураження щитовидної залози)
- і деякі інші хвороби.
Проникнення інфекції в жовчовивідні шляхи полегшується при холестазі - застої жовчі. Він в основному зустрічається при таких патологіях, як:
- дискінезія жовчних проток (порушення їх моторики);
- вроджені аномалії жовчовивідних шляхів (перегини, здавлювання);
- кіста холедоха;
- ракове ураження жовчних шляхів;
- холедохолітіаз (камені в загальному жовчному протоці);
- стеноз (звуження) фатерова сосочка.
Пусковим механізмом для початку холангіту можуть також послужити пошкодження стінок жовчних проток під час ендоскопічних маніпуляцій - найчастіше таких, як:
- ретроградна панкреатохолангиография (введення контрастної речовини за допомогою зонда через 12-палої кишки в жовчні протоки);
- стентування (установка спеціальних каркасів, які підтримують нормальну форму жовчних проток);
- сфинктеротомия (розсічення сфінктера Одді - м'язи в місці впадання холедоха і протоки підшлункової залози в 12-палої кишки);
- хірургічне лікування хвороб жовчовивідної системи печінки.
Течія
За перебігом холангіт може бути:
- гострим;
- хронічним.
Залежно від того, які патологічні зміни настають в стінці жовчних проток, гострий холангіт буває:
- катаральний;
- гнійний;
- діфтеріческій;
- некротичний.
 при катаральном холангите в стінках жовчних шляхів спостерігається звичайне неосложненное запалення в його класичному прояві - це почервоніння і набряк слизової оболонки, відшарування її поверхневого шару.
при катаральном холангите в стінках жовчних шляхів спостерігається звичайне неосложненное запалення в його класичному прояві - це почервоніння і набряк слизової оболонки, відшарування її поверхневого шару.
гнійна форма холангіту характеризується утворенням дрібних множинних абсцесів (обмежених гнійників) і подальшим гнійним розплавленням жовчних ходів.
при діфтеріческом холангите в стінках жовчовивідних шляхів утворюються множинні виразки, які призводять до поступового руйнування стінок. Також характерна риса - стінки жовчовивідних шляхів покриті зсередини фіброзної плівкою.
для некротической форми характерно формування вогнищ некрозу (омертвіння) стінки жовчних шляхів.
Хронічний перебіг холангіту спостерігається частіше. Воно може розвинутися:
- як первинний процес із затяжним перебігом;
- як наслідок гострого запалення.
Розрізняють такі форми хронічного холангіту, як:
- латентна - це прихована форма, під час якої в жовчних протоках є морфологічні зміни, але симптоматика не виявляється;
- рецидивна - форма з чергуванням загострень і періодів затишшя;
- тривало поточна септическая - затяжна форма з інфекційним ураженням всього організму;
- абсцедуюча - при такій формі в системі жовчовивідних проток утворюються гнійники;
- склерозирующая - в стінках жовчовивідних проток відбувається виражене розростання сполучної тканини, що заподіює їх звуження і деформацію.
Холангит може протікати у вигляді таких різновидів, як:
- холедоха - запалення холедоха (загальної жовчної протоки);
- ангіохоліт - ураження більш дрібних жовчних ходів;
- папиллит - запальне ураження фатерова сосочка (місця впадання холедоха в 12-палої кишки);
- тотальне ураження всієї системи жовчовивідних шляхів.
симптоми холангіту
Ознаки холангіту залежать від його форми.
Гострий холангіт починається завжди раптово. Його симптоми - це:
- лихоманка і гіпертермія;
- болю в животі;
- ознаки інтоксикації;
- диспепсичні явища;
- жовтяниця.
Гіпертермія та лихоманка - симптоми, з яких зазвичай починається гострий холангіт:
- температура тіла піднімається до 39-40 градусів за Цельсієм;
- спостерігається озноб;
- виражена пітливість.
 Характеристики болів:
Характеристики болів:
- починаються практично одночасно з лихоманкою;
- по локалізації - в правому підребер'ї;
- по іррадіації (поширення) - віддають в праву руку, плече, праву половину шиї;
- за характером - переймоподібні, нагадують печінкову кольку;
- за інтенсивністю - сильні.
Ознаками інтоксикації є:
- прогресуюча слабкість;
- погіршення апетиту;
- головний біль;
- зниження працездатності.
Незабаром розвиваються диспепсичні явища:
- нудота;
- блювота, яка не приносить полегшення;
- пронос.
Найпізніше виникає жовтяниця - пожовтіння шкірних покривів, склер і видимих слизових оболонок. Через накопичення жовчних пігментів і роздратування ними нервових закінчень жовтяниця провокує свербіж шкіри.
важливоХарактерним є посилення сверблячки ночами, через що порушується сон пацієнта.
Головні ж ознаки гострого холангіту це три симптоми, які становлять так звану тріаду Шарко:
- істотна гіпертермія (підйом температури тіла);
- болю в правому підребер'ї;
- жовтяниця.
Якщо протягом гострого холангіту особливо складне, то приєднуються порушення з боку свідомості і прояви шоку - ці п'ять найголовніших симптомів даного захворювання називаються Пентада Рейнолдса. Можна сказати, що це головний орієнтир, завдяки якому клініцисти і ставлять діагноз гострого холангіту.
Ознаки хронічної форми холангіту схожі на ознаки гострої форми, але стерті - з іншого боку при прогресуванні захворювання вони поступово наростають. При цьому болі в животі:
- тупі;
- слабкі;
- в ряді випадків це не болю, а почуття дискомфорту і розпирання у верхніх відділах живота.
Жовтяниця при хронічному холангіті присутній, але виникає досить пізно, коли в жовчних протоках вже давно виникло і посилилися запалення - фактично це далеко зайшли патологічні зміни.

Загальні ознаки при хронічному холангіті теж присутні, але вони не такі виражені, як при гострому. Зокрема, спостерігаються:
- підвищення температури тіла до субфебрильних цифр;
- стомлюваність, але не критично впливає на працездатність;
- відчуття слабкості.
ускладнення
Якщо холецистит вчасно не діагностувати і не лікувати, то можуть виникнути наступні його ускладнення:
- холецистопанкреатит;
- гепатит;
- біліарний цироз печінки;
- множественине абсцеси печінки;
- перитоніт;
- сепсис;
- інфекційно-токсичний шок;
- печінкова недостатність;
- в важких випадках - печінкова енцефалопатія (ураження головного мозку) і кома.
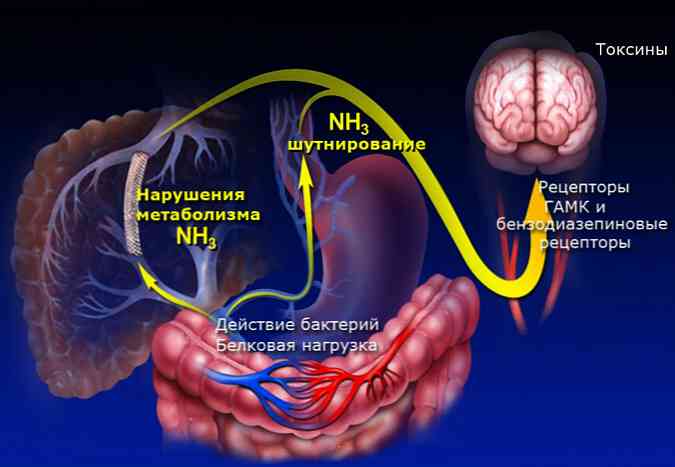
діагностика
Виходячи з клінічної картини, в діагностиці гострого холангіту слід орієнтуватися на тріаду Шарко або пентаду Рейнолдса. Але в цілому для постановки діагнозу даного захворювання необхідно залучати також додаткові методи діагностики - фізикальні (огляд, промацування, простукування і вислуховування живота фонендоскопом), інструментальні та лабораторні.
При огляді такого пацієнта виявляються:
- жовтушність шкірних покривів, склер і видимих слизових оболонок;
- язик сухий, обкладений жовтим нальотом;
- на шкірі видно сліди розчісування, іноді досить виражені, до крові (при сильному свербінні).
При явищах жовтяниці також буде інформативним огляд калу і сечі:
- кал характеризується більш світлим відтінком, ніж зазвичай (але в цілому він не білий, як може бути при жовтяниці з приводу закупорки жовчовивідних шляхів);
- через попадання жовчних пігментів в кров, а потім в нирки сеча може потемніти (характерний симптом "колір пива").
При пальпації на піку больового нападу спостерігається сильний біль в правій підреберній області.
При перкусії (постукуванні ребром долоні по правій реберної дузі) пацієнт реагує дуже болісно.
Аускультація неінформативна.
Інструментальні методи, які застосовують для діагностики холангіту, це:
 ультразвукова діагностика печінки (УЗД) і ультрасонографія (УЗД) жовчовивідних шляхів - ці методи дозволяють оцінити жовчні шляхи, визначити патологічні зміни в них - зокрема, їх розширення, а також зміни в печінці, які наступають через порушення струму жовчі в жовчних шляхах;
ультразвукова діагностика печінки (УЗД) і ультрасонографія (УЗД) жовчовивідних шляхів - ці методи дозволяють оцінити жовчні шляхи, визначити патологічні зміни в них - зокрема, їх розширення, а також зміни в печінці, які наступають через порушення струму жовчі в жовчних шляхах;- Комп'ютерна томографія жовчних проток (КТ) - оцінку тих самих параметрів, які оцінюють за допомогою УЗД, допоможуть провести комп'ютерні зрізи жовчних шляхів;
- ендоскопічна ретроградна панкреатохолангиография (ЕРПХГ) - за допомогою ендоскопа, введеного в шлунково-кишковий тракт, прицільно в жовчні шляхи вводять контрастну речовину, роблять рентген-знімок і проводять його оцінку;
- магнітно-резонансна панкреатохолангиография (МРПХГ) - жовчні протоки з введенням контрастом вивчають за допомогою магнітно-резонансної томографії;
- чрескожная чреспеченочнаяхолангіографія - контраст в жовчні протоки вводять не через травний тракт, а пунктіруя (проколюючи) шкіру і печінку;
- дуоденальне зондування - з його допомогою виконують забір жовчі з подальшим бактеріологічним посівом на поживні середовища.
В діагностиці холангіту використовують такі лабораторні методи, як:
- загальний аналіз крові - його дані не є специфічними, але важливі для оцінки прогресування запалення. Так, буде виявлено наростання кількості лейкоцитів і збільшення ШОЕ;
- біохімічні проби печінки - визначають зростання кількості білірубіну, лужної фосфатази, а також трансаміназ і альфа-амілази. Такі дані у спосіб свідчать про холестазе (застої жовчі), який спостерігається при холангітах;
- бактеріологічний посів жовчі, отриманої при дуоденальному зондуванні - завдяки йому ідентифікують збудника холангіту;
- аналіз калу - завдяки йому підтверджують або виключають наявність в організмі гельмінтів або найпростіших, які здатні викликати запалення жовчовивідних шляхів.
Диференціальна діагностика
Диференціальну (відмінну) діагностику холангіту слід проводити з такими захворюваннями, як:
 жовчнокам'яна хвороба;
жовчнокам'яна хвороба;- безкам'яний холецистит;
- первинний біліарний цироз печінки;
- емпієма (гнійне ураження) плеври справа;
- правосторонній запалення легенів.
лікування холангіту
Холангит лікують консервативним або хірургічним методом. Вибір методу залежить від:
- причини хвороби;
- ступеня проявів;
- ускладнень.
Найголовніші завдання, які переслідують при лікуванні даного захворювання, це:
- ліквідація запалення;
- дезинтоксикация;
- декомпресія (розвантаження) жовчних шляхів.
В основі консервативного лікування лежать такі призначення:
- постільний режим;
- голод. У міру купірування ознак холангіту хворому через кілька днів призначають полегшене дієтичне дробове харчування (пюрірованние супи, овочеве пюре, подрібнену м'ясо, кисломолочні продукти тощо);
- препарати, які ліквідують збудника - антибактеріальні, протипаразитарні і так далі;
 протизапальні засоби;
протизапальні засоби;- при вираженому больовому синдромі - спазмолітики;
- інфузійна терапія - для дезінтоксикації. Із цією метою вводять електроліти, білкові і сольові препарати, глюкозу, препарати крові;
- гепатопротектори - для захисту клітин печінки від змін, здатних наступити через застій жовчі в жовчовивідних протоках;
- при істотній інтоксикації - плазмафарез (це процедура забору крові з кровоносного русла, очистка та повернення її в русло).
Якщо гострі явища вдалося подолати, то в період ремісії успішно практикують фізіотерапевтичні методи лікування - такі, як:
- индуктотермия;
- УВЧ;
- мікрохвильова терапія;
- електрофорез;
- діатермія;
- грязьові аплікації (прикладання лікувальних грязей);
- озокеритотерапия;
- парафінотерапія;
- сольові ванни (зокрема, хлоридно-натрієві).
Всі ці методи можна проводити в умовах фізіотерапевтичного кабінету клініки або ж під час санаторно-курортного лікування, яке рекомендують хворому на стадії ремісії.
У разі необхідності звертаються до хірургічної корекції порушень з боку жовчовивідних шляхів - це:
- ендоскопічна папілосфінктеротомія - розсічення звуженого Фатер сосочка;
- ендоскопічне витяг каменів з жовчовивідних шляхів;
- ендоскопічне стентування холедоха - введення в нього каркаса, який допоможе підтримати нормальний просвіт холедоха;
- чрескожное транспеченочних дренування жовчовивідних проток - відведення жовчі з системи проток за допомогою проколу шкіри і печінки.
У разі склерозирующего холангіту найефективнішим способом є трансплантація (пересадка) печінки.
профілактика
В основі заходів, які допоможуть попередити запальне ураження жовчовивідних шляхів, лежать наступне:
 дотримання принципів здорового харчування, яке допоможе уникнути порушень желчеобразования і виведення жовчі;
дотримання принципів здорового харчування, яке допоможе уникнути порушень желчеобразования і виведення жовчі;- своєчасне виявлення і лікування хронічних захворювань шлунково-кишкового тракту, здатних спровокувати розвиток холангіту - в першу чергу, це різні форми холециститу, жовчнокам'яна хвороба, гострий і хронічний панкреатит, глистяні, бактеріальні, вірусні та протозойні інвазії;
- перебування на диспансерному обліку і регулярне спостереження у гастроентеролога після перенесеного оперативного втручання з приводу захворювань жовчовивідних шляхів.
прогноз
Прогноз при холангіті різний. При катаральній формі холангіту він задовільний, при гнійної, дифтеритической і некротической формах - серйозніший: в цьому випадку результат може бути сприятливим для пацієнта тільки в разі вивірених призначень і скрупульозно дотримуються лікування.
Якщо запалення жовчовивідних шляхів проходить з ускладненнями, то прогноз є незадовільним. Особливо це констатується при таких хворобах, як:
- утворення абсцесів в жовчних шляхах;
- цироз печінки;
- печінково-ниркова недостатність;
- септичний ураження організму.
Ковтонюк Оксана Володимирівна, медичний оглядач, хірург, лікар-консультант



 ультразвукова діагностика печінки (УЗД) і ультрасонографія (УЗД) жовчовивідних шляхів - ці методи дозволяють оцінити жовчні шляхи, визначити патологічні зміни в них - зокрема, їх розширення, а також зміни в печінці, які наступають через порушення струму жовчі в жовчних шляхах;
ультразвукова діагностика печінки (УЗД) і ультрасонографія (УЗД) жовчовивідних шляхів - ці методи дозволяють оцінити жовчні шляхи, визначити патологічні зміни в них - зокрема, їх розширення, а також зміни в печінці, які наступають через порушення струму жовчі в жовчних шляхах; жовчнокам'яна хвороба;
жовчнокам'яна хвороба; протизапальні засоби;
протизапальні засоби; дотримання принципів здорового харчування, яке допоможе уникнути порушень желчеобразования і виведення жовчі;
дотримання принципів здорового харчування, яке допоможе уникнути порушень желчеобразования і виведення жовчі;