
 Парез кишечника це стан, при якому різко знижений тонус кишкової стінки і обмежена рухова активність кишечника.
Парез кишечника це стан, при якому різко знижений тонус кишкової стінки і обмежена рухова активність кишечника.
Незважаючи на розроблені методи лікування, кишковий парез входить в "десятку" найбільш проблемних поєднаних патологій гастроентерології та хірургії шлунково-кишкового тракту.
Загальні дані
Парез кишечника окремої патологією не є, а супроводжує ряд важких органічних захворювань - в першу чергу таких, як:
- гостро виникають хвороби органів черевної порожнини (гострий живіт) - при них ця патологія розвивається у 25% всіх хворих;
- ускладнені хвороби серцево-судинної системи;
- деякі захворювання легенів;
- генералізована (поширена) інфекція.
Діяльність кишечника залежить від його вікового анатомічного і фізіологічного стану (зношування) - більше 70% всіх хворих, у яких був діагностований парез кишечника, знаходилися у віці понад 60 років. Через це захворювання віднесено до категорії хвороб старечого віку.
Дещо рідше (але частіше, ніж у інших категорій хворих) парез кишечника діагностується у:
- дітей будь-якого віку;
- вагітних - найчастіше виникає в другому або третьому триместрі вагітності і представляє високий рівень небезпеки як для майбутньої матері, так і для плода.
причини
Безпосередніми причинами парезу кишечника є:
- порушення кровопостачання кишкової стінки;
- порушення її нервової регуляції.
Морфологічно (тобто, на рівні тканин) при парезі кишечника може спостерігатися запальний процес, але нерідко його рухова активність виникає і без такого виду ураження.
Парез кишечника може виникнути через ураження як органів черевної порожнини, так і заочеревинного простору. Найчастіше він спостерігається при таких захворюваннях і станах, як:
- гострий апендицит;
- перитоніт (у тому числі гнійний), що виник внаслідок різних причин - прориву виразки шлунка, проникаючого поранення черевної порожнини, перфорації жовчного міхура і так далі;
- флегмона заочеревинного простору;
- флегмонозні і некротичні форми ураження жовчовивідної системи;
- гострий панкреатит (особливо гнійні форми);
- панкреонекроз;
- закупорка судин брижі кишечника;
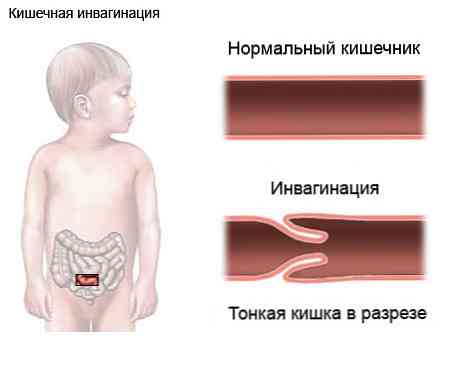
- інвагінація кишечника (входження одного фрагмента в інший з наступним розвитком кишкової непрохідності);
- некроз печінки.
Інші захворювання і стани, часто здатні привести до парезу кишечника, це:
- розрив аневризми (випинання) черевного фрагмента аорти;
- гостра недостатність коронарних судин;
- інфаркт міокарда;
- ниркова колька (зокрема, на тлі сечокам'яної хвороби);
- тривале і ускладнений перебіг запалення легенів.
До порушень іннервації (нервового забезпечення) кишечника, які нерідко провокують парез кишечника з усіма його наслідками, призводять:
- травматичне ураження спинного мозку;
 пухлини спинного мозку;
пухлини спинного мозку;- зниження вироблення в нервових закінченнях ацетилхоліну - речовини, яке забезпечує передачу нервових імпульсів;
- прийом препаратів деяких груп (наприклад, блокатори кальцієвих каналів, які використовують в лікуванні гіпертонічної хвороби);
- ендогенна інтоксикація (самоотруєння організму, коли в результаті патологічних процесів в тканинах утворюються біологічні отрути - наприклад, в результаті змертвіння підшлункової залози або гнійного розплавлення аппендикулярного відростка);
- хірургічне лікування захворювань шлунково-кишкового тракту, в ході якого були пересічені нервові стовбури кишечника або пошкоджені його дрібні нервові гілки.
розвиток захворювання
Парез кишечника розвивається у вигляді декількох фаз:
- під час першої фази спостерігається уповільнення його перистальтики. Можлива і повна її зупинка;
- у другій фазі в порожнині кишечника (як тонкого, так і товстого) починається застій кишкового вмісту (в основному рідкого) і газів. Через це внутрикишечное тиск починає рости, через що збільшується діаметр кишкових петель;
- під час третьої фази все накопичене рідкий вміст і гази через підвищеного тиску починають всмоктуватися в кровоносні судини стінки кишечника, потрапляють в кров'яне русло і викликають загальну інтоксикацію організму, яка, в свою чергу, веде до поліорганної недостатності.
Парез кишечника може вражати як окремі сегменти кишечника (сусідні з ними петлі можуть бути взагалі не порушені), так і весь тонкий і товстий кишечник.
Найчастіше ризику розвитку парезу кишечника хворі піддаються при наступних умовах:
- під час прийому медичних препаратів, які пригнічують рухову активність кишечника;
- при порушеннях обміну речовин (в першу чергу - електролітів) і метаболізму;
- на тлі генералізованого (поширеного) інфекційного ураження організму;
- при наявності тривало триває хронічної супутньої патології;
- після операцій з використанням ендотрахеальної наркозу і міорелаксантів (препаратів, що вимикають мускулатуру організму - в тому числі, мускулатуру кишечника).
Симптоми парезу кишечника
 Основні симптоми, які з'являються при парезі кишечника, це:
Основні симптоми, які з'являються при парезі кишечника, це:
- болю в животі;
- здуття живота;
- диспепсичні явища;
- при прогресуванні парезу - погіршення загального стану;
- ознаки порушення з боку інших органів і систем.
Характеристики болів:
- по локалізації - в місці виникнення парезу, потім по всьому животу - "блукаючі", без певної локалізації;
- по іррадіації - нікуди не віддають;
- по силі - середньої інтенсивності, толерантні;
- за характером - ниючі, часто - у вигляді почуття дискомфорту в животі.
Типові диспепсичні явища, які виникають при парезі кишечника, це:
- нудота;
- блювота (при прогресуванні захворювання). Спершу в блювотних масах виявляються залишки неперетравленої їжі і шлунково-кишковий секрет, далі зазначається каловий характер блювотних мас, з відповідним запахом;
- здуття живота і погіршення відходження газів;
- запор.
Такі наслідки парезу, як метеоризм і запори, розвиваються у близько 40% хворих з парезом кишечника.
Погіршення загального стану пояснюється погіршенням всмоктування поживних речовин в тонкому кишечнику і інтоксикацією через всмоктування в кров застійного кишкового вмісту. Відзначаються такі ознаки, як:
- слабкість;
- втома, яка виникає при меншому обсязі виконаної роботи, ніж зазвичай;
- зниження працездатності - особливо розумової (через токсичного ураження тканин головного мозку);
- повільно розвивається схуднення;
- підвищення температури тіла до субфебрильних цифр (37,2-37,4 градуса за Цельсієм). Більш висока температура характерна виникнення ускладнень парезу кишечника.
При часто виникає блювоті спостерігається прогресуюче погіршення загального стану організму - це відбувається через втрату рідини. Клінічними показниками зневоднення є:
- сухість шкірних покривів і слизових оболонок;
- сухість у роті через зниження слиновиділення - воно призводить також до утруднення ковтання;
- зменшення кількості сечі, виділеної протягом доби (так званий добовий діурез).
Парез кишечника також провокує порушення з боку інших органів - в першу чергу, дихальної та серцево-судинної систем. Це відбувається через те, що при парезі кишечника розвивається здуття живота, роздуті петлі кишечника зміщують в діафрагму вгору, здавлюють органи грудної клітини і заважають їх нормальній роботі. Основні порушення, що спостерігаються через це:
- задишка, яка з часом прогресує;
- поверхневий тип дихання;
- посилення серцебиття;
- збільшення артеріального тиску.
ускладнення
Якщо погіршення кровообігу і іннервації кишечника наростає, можливе виникнення ускладнень, найчастішими з яких є:
 перфорація (освіта патологічного отвори в стінці кишки) - настає через наростаючого погіршення кровопостачання і подальшого некрозу (омертвіння) кишкової стінки. Елементи некротичної тканини практично не пов'язані між собою, а тому "висипаються" з стінки кишечника, на цьому місці утворюється дефект. Формується некроз проявляється появою пухирців газу - таке явище спостерігається і в тканинах стінки кишечника, і в портальній вені;
перфорація (освіта патологічного отвори в стінці кишки) - настає через наростаючого погіршення кровопостачання і подальшого некрозу (омертвіння) кишкової стінки. Елементи некротичної тканини практично не пов'язані між собою, а тому "висипаються" з стінки кишечника, на цьому місці утворюється дефект. Формується некроз проявляється появою пухирців газу - таке явище спостерігається і в тканинах стінки кишечника, і в портальній вені;- формування дивертикулів;
- перитоніт як наслідок перфорації;
- кровотеча. Спостерігається рідко, в більшості випадків виникає через попереднього захворювання кишечника, яке веде до вираженої ішемії (кисневого голодування) кишкової стінки.
Нерідко перфорація на тлі парезу кишечника виникає через лікарського втручання (наприклад, під час проведення колоноскопії - дослідження товстого кишечника ендоскопом). Виділено ознаки, які можуть сигналізувати про високий ступінь ризику кишкової перфорації:
- збільшення поперечного перерізу (діаметра) початкових сегментів товстого кишечника - так, сліпа кишка в діаметрі досягає більше 120 мм. Якщо діаметр кишки збільшений до 140 мм і більше, то ймовірність смертного результату збільшується в два рази;
- парез триває більше шести діб. При тривалості парезу понад семи діб ймовірність летального результату виростає в п'ять разів.
діагностика
Запідозрити парез кишечника на підставі клінічних симптомів не важко, але нерідко потрібне підтвердження діагнозу за допомогою додаткових методів дослідження - фізикальних (огляд, промацування, простукування, прослуховування живота фонендоскопом), інструментальних та лабораторних.
При огляді спостерігається наступне:
- вологість мови знижена, при прогресуванні захворювання він обкладений білим нальотом;
- живіт роздутий, при прогресуванні патології його окружність збільшена.
При пальпації:
- відзначається помірна болючість в місці, де на передню черевну стінку проектується ділянку кишечника з явищами парезу;
- при пальцевому дослідженні прямої кишки визначається розширення і порожнеча в її кінцевому відрізку (ректальної ампулі).
При аускультації визначається:
- зниження перистальтичних шумів;
- симптом Лотейссена - на тлі кишкової "тиші" (відсутність кишкових шумів) вислуховуються дихання і серцебиття.
Інструментальні методи дослідження, які застосовують в діагностиці парезу кишечника, це:
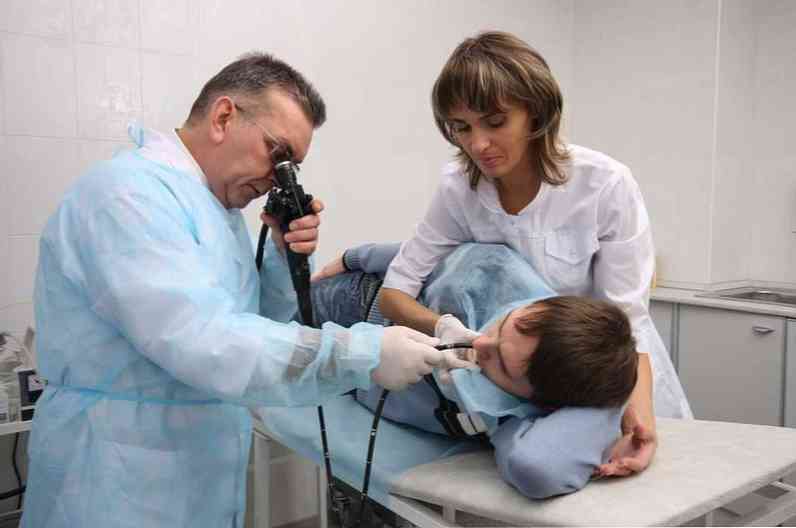 оглядова рентгеноскопія і -графія органів черевної порожнини - виконується в трьох позиціях - вертикальної, горизонтальної та в горизонтальному положенні хворого на боці. Під час обстеження видно, що петлі кишечника заповнені газом, визначаються горизонтальні рівні рідини. Дане обстеження допомагає відрізнити парез кишечника від кишкової непрохідності через механічної перешкоди - воно при парезі не визначається;
оглядова рентгеноскопія і -графія органів черевної порожнини - виконується в трьох позиціях - вертикальної, горизонтальної та в горизонтальному положенні хворого на боці. Під час обстеження видно, що петлі кишечника заповнені газом, визначаються горизонтальні рівні рідини. Дане обстеження допомагає відрізнити парез кишечника від кишкової непрохідності через механічної перешкоди - воно при парезі не визначається;- фіброгастродуоденоскопія - з її допомогою можна виявити роздутість 12-палої кишки і стан її стінки зсередини;
- колоноскопія - можливості ті ж, але при обстеженні товстого кишечника;
- іригоскопія - під час неї в товстий кишечник вводять контрастну речовину і роблять рентенснімок.
Ультразвукове дослідження (УЗД) не дозволяє розпізнати стан кишечника, так як він є порожнистим органом. УЗД можуть використовувати для діфференціалной діагностики парезу кишечника із захворюваннями паренхіматозних органів черевної порожнини. Те ж стосується і магніторезонансної томографії (МРТ).
Зміни, виявлені завдяки лабораторним методам дослідження, є при парезі кишечника неспецифічними і можуть бути корисними при оцінці його ускладнень. Зокрема використовуються:
- загальний аналіз крові - на підставі анемії (зниження кількості еритроцитів) можна запідозрити кровотечу, при збільшенні кількості лейкоцитів і ШОЕ - некроз кишкової стінки;
- аналіз калу на приховану кров - визначають наявність крові в калі, якщо візуально вона не визначається.
Диференціальна діагностика
Диференціальну діагностику парезу кишечника необхідно проводити з такими захворюваннями і станами, як:
- механічна кишкова непрохідність (через пухлину, калового каменя, клубка аскарид, поліпа і так далі);
- копростаз - застій калових мас в кишечнику в разі їх підвищеної щільності.
Лікування при парезі кишечника
важливоПри підозрі на парез кишечника хворого слід госпіталізувати у відділення інтенсивної терапії або палату інтенсивної терапії в хірургічному відділенні. Якщо стан покращується, такого пацієнта потім переводять в гастроентерологічне відділення.
В основі лікування парезу кишечника лежить консервативна терапія. Її призначення це:
- голод в перші дні з моменту госпіталізації для того, щоб скасувати навантаження на кишечник;
 декомпресія (розвантаження) кишечника;
декомпресія (розвантаження) кишечника;- лікування основного захворювання, яке спровокувало розвиток парезу кишечника;
- антибіотикотерапія - при загрозі приєднання інфекції;
- інфузійна терапія - при втратах рідини, а також для поліпшення мікроциркуляції кишечника. Вводять, в першу чергу, розчини електролітів, щоб відшкодувати втрати не тільки рідини, але мікроелементів;
- препарати, що стимулюють перистальтику.
Препаратом вибору для стимуляції роботи кишечника є неостигмін, інші препарати не показані через низьку ефективність і можливості ускладнень. Якщо повторне його введення не дає очікуваних результатів, то проводять безперервне внутрішньовенне крапельне вливання цього препарату. Тривалість такого вливання - добу і більше. Дана методика ефективна в 75% всіх клінічних випадків. Введення неостигміну проводять під контролем гемодинаміки (пульсу і артеріального тиску), якщо розвинулася брадикардія (пульс став рідше, ніж в нормі) - вводять атропін.
Для введення неостигміну є протипоказання:
- механічна кишкова непрохідність;
- наростаюча ішемія (кисневе голодування) кишкової стінки;
- прорив стінки кишки;
- вагітність;
- порушення роботи серця (зокрема, порушення ритму, які важко піддаються лікуванню);
- стан бронхоспазма;
- ниркова недостатність.
Також для стимуляції роботи кишечника і поліпшення стану пацієнта рекомендуються немедикаментозні методи:
- коліно-ліктьове положення пацієнта;
- регулярна помірна фізична активність під контролем лікаря;
- в літературі також описується роль жувальної гумки в ліквідації парезу кишечника (жування стимулює кишкову перистальтику).
Методи розвантаження кишечника бувають:
- нехирургические;
- хірургічні.
До нехірургічним способам декомпресії кишечника відносяться:
- постановка назогастрального зонда;
- введення газовідвідної трубки в пряму кишку;
- колоноскопія з введенням дренажу (довгої трубки з отворами);
- чрескожная пункція (прокол) сліпої кишки.
До хірургічних методів кишкової розвантаження відноситься цекостоми - формування повідомлення сліпої кишки з передньої черевної стінкою. Після закінчення явищ кишкового парезу колоти ліквідують, сліпу кишку занурюють назад в черевну порожнину.
Декомпресія кишечника за допомогою цих методів поводиться по таких показань, як:
- збільшення діаметра петель товстого кишечника до 100 мм і більше;
- тривалість кишкового парезу більше трьох діб, особливо якщо відсутній ефект від консервативної терапії протягом двох діб;
- відсутність ефекту від призначення неостигміну;
- протипоказання до застосування неостигміну.
Найбільш часто для розвантаження кишечника проводять колоноскопію, яка зарекомендувала себе як надзвичайно ефективний метод, якщо при ній вводили дренажні трубки - в 90% всіх клінічних випадків (проти 25% без введення трубок).
Однак для застосування колоноскопії існують протипоказання:
- прорив кишечника;
- наступив услід за проривом перитоніт.
Виведення чрескожной цекостоми показано в таких випадках, як:
- відсутність ефекту від консервативної терапії і наростання явищ парезу кишечника;
- неефективність колоноскопії.
Якщо парез кишечника розвинувся до стану некрозу, проводять резекцію (видалення) ураженої петлі кишечника. Резекцію виконують із захопленням здорових тканин, так як зовнішні прояви можуть не відповідати ступеню порушень на клітинному і тканинному рівнях (зовні кишка виглядає здоровою, але тканини її вже скомпроментіровалі). Слід мати на увазі, що після такої операції наркотичні знеболюючі засоби в разі больового синдрому не призначають, так як вони пригнічують рухову активність кишечника - слід застосовувати ненаркотичні анальгетики.
Профілактика парезу кишечника
 Профілактика парезу кишечника полягає в попередженні хвороб і станів, які до нього призводять, а в разі виникнення - їх своєчасного виявлення і лікування. Будь-які заходи, які не дають розвинутися погіршення кровопостачання і нервової регуляції кишкової стінки, автоматично означають заходи, спрямовані на профілактику парезу кишечника.
Профілактика парезу кишечника полягає в попередженні хвороб і станів, які до нього призводять, а в разі виникнення - їх своєчасного виявлення і лікування. Будь-які заходи, які не дають розвинутися погіршення кровопостачання і нервової регуляції кишкової стінки, автоматично означають заходи, спрямовані на профілактику парезу кишечника.
При гострому животі дуже важливим є своєчасне хірургічне лікування виниклих захворювань - тактика тривалого спостереження є хибною і загрожує виникненням парезу кишечника. Такі гострі захворювання живота, як гострий апендицит, перитоніт, флегмона заочеревинного простору, гнійний холецистит (калькульозний і некалькульозний), гнійна форма панкреатиту, тромбоз (закупорка) мезентеріальних судин (артерій і вен брижі кишечника), механічна кишкова непрохідність і омертвіння печінки, повинні піддатися своєчасному хірургічному лікуванню.
Захворювання інших органів і систем здатні підштовхнути до виникнення парезу кишечника при значному прогресі і тривалому перебігу, але їх ролі у виникненні кишкового парезу не можна ігнорувати. Виникнення описуваного захворювання можна уникнути, якщо вчасно діагностувати і вилікувати захворювання і патологічні стани (в першу чергу, травматичного походження) спинного мозку і периферичних нервових закінчень.
важливоБлокатори кальцієвих каналів, які здатні спровокувати швидкий розвиток парезу кишечника, слід приймати за призначенням і під контролем лікаря.
Також особливо ретельно необхідно виконувати операції на кишечнику, щоб уникнути травмування нервових закінчень, яка може заподіяти парез кишечника. Для цього тканини слід відокремлювати один від одного по можливості так званим тупим методом (шляхом зрушування їх тампонами, а не розсічення скальпелем).
У разі загрози ендогенної інтоксикації слід проводити негайно дезінтоксикаційну терапію (При нагноєнні або омертвінні тканин різних органів), щоб токсини не встигли паралізувати нервовий апарат кишечника.
прогноз
Прогноз при парезі кишечника дуже різний і залежить від таких факторів, як:
- вік пацієнта (чим старше хворий, тим важче проходить парез кишечника);
- своєчасність розпочатої терапії;
- наявність і швидкість розвитку ускладнень - найчастіше летальний результат наступає при прориві кишки (в 40% всіх клінічних випадків).
У категорії пацієнтів старше 65 років у кожного п'ятого хворого парез кишечника може розвинутися повторно з виникненням хронічного ілеусу (стану, коли порушується проходження харчового грудки по просвіту кишечника).
Ковтонюк Оксана Володимирівна, медичний оглядач, хірург, лікар-консультант



 пухлини спинного мозку;
пухлини спинного мозку; перфорація (освіта патологічного отвори в стінці кишки) - настає через наростаючого погіршення кровопостачання і подальшого некрозу (омертвіння) кишкової стінки. Елементи некротичної тканини практично не пов'язані між собою, а тому "висипаються" з стінки кишечника, на цьому місці утворюється дефект. Формується некроз проявляється появою пухирців газу - таке явище спостерігається і в тканинах стінки кишечника, і в портальній вені;
перфорація (освіта патологічного отвори в стінці кишки) - настає через наростаючого погіршення кровопостачання і подальшого некрозу (омертвіння) кишкової стінки. Елементи некротичної тканини практично не пов'язані між собою, а тому "висипаються" з стінки кишечника, на цьому місці утворюється дефект. Формується некроз проявляється появою пухирців газу - таке явище спостерігається і в тканинах стінки кишечника, і в портальній вені; оглядова рентгеноскопія і -графія органів черевної порожнини - виконується в трьох позиціях - вертикальної, горизонтальної та в горизонтальному положенні хворого на боці. Під час обстеження видно, що петлі кишечника заповнені газом, визначаються горизонтальні рівні рідини. Дане обстеження допомагає відрізнити парез кишечника від кишкової непрохідності через механічної перешкоди - воно при парезі не визначається;
оглядова рентгеноскопія і -графія органів черевної порожнини - виконується в трьох позиціях - вертикальної, горизонтальної та в горизонтальному положенні хворого на боці. Під час обстеження видно, що петлі кишечника заповнені газом, визначаються горизонтальні рівні рідини. Дане обстеження допомагає відрізнити парез кишечника від кишкової непрохідності через механічної перешкоди - воно при парезі не визначається; декомпресія (розвантаження) кишечника;
декомпресія (розвантаження) кишечника;